Калькулезное воспаление слюнных желез
Приобретенный калькулезный сиалоаденит (слюннокаменная болезнь)
Приобретенный калькулезный сиалоаденит (слюннокаменная болезнь)
Для слюннокаменной заболевания типично хроническое воспаление слюнной железы с образованием слюнных камешков в ее протоках. Более нередко слюнные камешки образуются в протоках поднижнечелюстных желез, но встречаются и в околоушной, а время от времени и в подъязычной и в малых слюнных железах. Почаще слюннокаменной заболеванием мучаются мужчины среднего возраста. Камешки могут создаваться в основном выводном протоке либо в протоках I, II, III порядка, их условно именуют «гранит железы». Число и величина камешков бывают разными, от просяного зерна до куриного яичка. При наличии в протоке нескольких камешков на их соприкасающихся поверхностях образуются фасетки. Такие камешки гладкие, продолговатые, камешки в железе имеют некорректную форму с шероховатой поверхностью. Цвет камешков обычно серовато-белый либо желтый. На изломе камня видна слоистость, ядром камня нередко служат посторонние тела либо колонии грибов.
При исследовании хим состава обнаруживают 75% фосфата и 5—10% карбоната кальция, также следы калия, натрия, хлора, магния, железа, в сравнимо огромных количествах органическое вещество (белок, эпителий (слой клеток, выстилающий поверхность (эпидермис) и полости тела, а также слизистые оболочки внутренних органов, пищевого тракта, дыхательной системы, мочеполовые пути), муцин и др.). Образование камешков в слюнных железах и протоках связывают с воспалительным действием в их либо с попаданием посторонних тел через протоки. В итоге нарушения физико-химических параметров слюны под воздействием воспалительного процесса вокруг микотических колоний либо посторонних тел начинается отложение камня.
Образование камешков в протоках либо слюнных железах, по-видимому, зависит и от нарушения минерального обмена в организме, потому что нередко при всем этом наблюдается отложение камешков в желчных и мочевых путях.
Патологоанатомические конфигурации в протоках и железах при слюннокаменной заболевания характеризуются расширением протоков, явлениями воспаления вокруг их. В паренхиме желез в итоге абсцедирования образуются полости, а отдельные дольки подвергаются склерозированию, наступает атрофия. Время от времени в воспалительный процесс вовлекается и окружающая проток клетчатка, появляются флегмонозные процессы.
Клиника. Слюннокаменная болезнь проявляется разными симптомами (симптом – одна отдельная конкретная жалоба больного) зависимо от стадии процесса .
Исходная стадия (без клинических проявлений воспаления) протекает обычно неприметно для хворого. В данной стадии нездоровой время от времени докладывает о коликообразных болях и припухлости в области слюнной железы при приеме еды, которые стремительно, через 20—30 мин, проходят. При бимануальной пальпации в неких вариантах удается прощупать несколько увеличенную слюнную железу, при расположении камня в основном протоке пальпируется его утолщение.
При нарастании в железе признаков приобретенного воспаления учащаются его обострения, при всем этом появляются признаки острого сиалоаденита. В области слюнной железы и по ходу ее протоков возникают боли (переживание, связанное с истинным или потенциальным повреждением ткани) и припухлость, которые стремительно нарастают.
В клетчатке, окружающей проток либо железу, возникает инфильтрация тканей, развивается гнойный процесс — абсцесс (лат. abscessus — нарыв — гнойное воспаление тканей с их расплавлением и образованием гнойной полости) либо флегмона.
Нездоровые сетуют на острую боль (физическое или эмоциональное страдание, мучительное или неприятное ощущение) в области той либо другой слюнной железы, припухлость, увеличение температуры тела до 37,5—37,8°С, на общее недомогание.
Боли (переживание, связанное с истинным или потенциальным повреждением ткани) усиливаются при приеме еды. В области дна полости рта, поднижнечелюстной, околоушной областях либо на щеке возникает припухлость, нарастают воспалительные явления. Воспалительный процесс в окружающих железу мягеньких тканях очень затрудняет выяснение настоящей его локализации. Только жалобы на усиление боли (переживание, связанное с истинным или потенциальным повреждением ткани) при приеме еды дают возможность заподозрить слюннокаменную болезнь.
При осмотре хворого, не считая воспалительных явлений в мягеньких тканях, направляет на себя внимание локализация процесса в области протоков либо железы, покраснение и зияние устья протока, отсутствие выделений из него либо выделение гноя.
Обострение приобретенного калькулезного сиалоаденита может самопроизвольно ликвидироваться и клинически в период ремиссии слюннокаменная болезнь нередко не проявляется до еще одного обострения либо возникновения признаков ретенции (задержки) слюны — слюнная колика, припухание слюнной железы опосля пищи.
При слюннокаменной заболевания в поздней стадии, при клинических признаках приобретенного воспаления, нездоровые сетуют на постоянную припухлость в области железы, колющие боли (переживание, связанное с истинным или потенциальным повреждением ткани), в особенности при приеме кислой еды. При опросе нездоровых выясняется большая продолжительность заболевания (нарушения нормальной жизнедеятельности, работоспособности) (от 3 до 30 лет). Нездоровые отмечают нередкие краткосрочные обострения процесса.
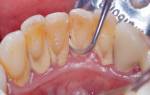
Беспристрастно при осмотре хворого можно созидать припухлость в области железы (поднижнечелюстной, околоушной). Ощупыванием определяют уплотненную, время от времени бугорчатую, безболезненную слюнную железу и повышение лимфатических узлов. При осмотре полости рта в области устья протоков воспалительных конфигураций установить не удается. Бимануальная пальпация (2-мя руками — из полости рта и снаружи) дает возможность найти плотное образование по ходу протока либо в среднем отделе уплотненной и увеличенной поднижнечелюстной слюнной железы (гранит). Из устья протока при массировании железы выделяется вязкая слюна с примесью хлопьев, а время от времени и гноя.
Выделение слюны резко уменьшено по сопоставлению с симметричной железой (на 1—1,3 мл).
Диагноз (медицинское заключение об имеющемся заболевании) слюннокаменной заболевания подтверждается рентгенологическим исследованием. Гранит можно найти на рентгенограмме дна полости рта либо на боковой проекции тела нижней челюсти (рис. 98).
Для определения состояния протоков железы и выявления нерентгеноконтрастных камешков целенаправлено произвести сиалографию (рис. 99).
При цитологическом исследовании секрета находят группы нейтрофилов, моноцитов, макрофаги и малочисленные клеточки плоского и цилиндрического эпителия (Эпителий лат. epithelium, от др.-греч. – — сверх- и — сосок молочной железы), а время от времени и эритроциты (повреждения стен протока).
Когда гранит размещается в протоках околоушной слюнной железы, диагностика (процесс установления диагноза, то есть заключения о сущности болезни и состоянии пациента) затрудняется из-за трудности рентгенологического определения камня.
Исцеление слюннокаменной заболевания зависит от стадии процесса. В исходной и в поздней стадии показано удаление камня, при необратимых конфигурациях в протоках и железе — удаление железы. При обострении воспаления в железе создают разрез по ходу выводного протока для опорожнения нарыва, сразу при всем этом нередко выделяется гранит. Если гранит самопроизвольно не выделился, то его убирают из протоков железы в период ремиссии под местным обезболиванием, лучше проводниковым. Проток сзаду камня берут на лигатуру либо гранит фиксируют браншами специального зажима, опосля что создают разрез слизистой оболочки вдоль протока, в том же направлении рассекают проток над камнем и убирают его. Рану опосля операции дренируют резиновой полосой. Эту операцию можно произвести в критериях больницы. Удаление поднижнечелюстной слюнной железы постоянно проводят в критериях стационара.
Воспаление Околоушной Слюнной Железы-Паротит
По клиническому течению воспаление околоушной слюнной железы, либо паротит, делят на острый, приобретенный и обострение приобретенной формы.
По этиологическому фактору:
По нраву инфекции (Термин означает различные виды взаимодействия чужеродных микроорганизмов с организмом человека):
- очевидные неспецифические
- специальные
Острый эпидемический паротит
Эпидемический паротит — заразное болезнь, возбудителем является фильтрующий вирус. Почаще всего возникает в детском возрасте.
Симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) эпидемического паротита
Часто в продромальном периоде первым симптомом (одним, отдельным признаком заболевания) эпидемического паротита является стоматит. Потом возникает припухлость железы, болезненность, оттопыривание мочки уха, понижение саливации, температура до 39 С. Лихорадка продолжается 5-7 дней.
Пациент может сетовать на усиление болезненности при жевании, открывании рта, на возникновение сухости полости рта. В полости рта можно узреть отек (избыточное накопление жидкости в органах) и гиперемию слизистой оболочки зева и вокруг отверстия выводного протока. Припухлость железы удерживается в течение 2-4 недель.
Острый эпидемический паротит может сопровождаться поражением нервной системы (менингит, менингоэнцефалит, неврит), пищеварительной системы (диспепсия), сердечно-сосудистой (боль (физическое или эмоциональное страдание, мучительное или неприятное ощущение) в области сердца, одышка), органов зрения, слуха.
Дифференциальная диагностика (процесс установления диагноза, то есть заключения о сущности болезни и состоянии пациента) эпидемического паротита
Дифференциальную диагностику эпидемического паротита проводят с неверным паротитом, паренхиматозным паротитом, заболеванием Микулича.
Неверный паротит представляет собой однобокий острый серозный лимфаденит внутрижелезистых лимфоузлов околоушной области. Развивается как отягощение затрудненного прорезывания третьих моляров. При всем этом заболевании слюноотделение остается в норме.
Паренхиматозный паротит характеризуется долгим приобретенным течением с периодами обострения.
При заболевания Микулича поражаются все слюнные и слезливые железы.
Исцеление эпидемического паротита
Исцеление эпидемического паротита ориентировано на устранение симптомов и предупреждение осложнений, потому что специфичной терапии (терапия – процесс, для снятия или устранения симптомов и проявлений заболевания) сейчас нет. Нездоровым назначается постельный режим на 7-15 дней, пюреобразное питание, согревающие компрессы, полоскания полости рта антисептиками. Назначают лекарства в профилактических целях.
При нагноении проводят хирургическое исцеление. Разрезы создают по направлению веток лицевого нерва, рассекают скальпелем кожу и подкожно жировую клетчатку, кровоостанавливающим зажимом расслаивают капсулу и железу. Рану и выводной проток промывают антибиотиками.
Профилактика эпидемического паротита
Профилактика эпидемического паротита заключается в изоляции пациента на время заболевания и 14 дней опосля исчезновения всех симптомов.
Также проводится вакцинация паротитно-коревой и паротитной жив вакциной. Заходит в неотклонимый календарь прививок. Вакцинацию проводят в 12 месяцев и ревакцинируют в 6 лет.
Острый неэпидемический паротит
Острый неэпидемический паротит- воспаление околоушной железы в итоге нарушенного слюноотделения из-за общих и местных причин.
Предпосылки неэпидемического паротита
Причинами неэпидемического паротита, как уже говорилось ранее, являются общие и местные причины.
К общим факторам относят заразные заболевания (нарушения нормальной жизнедеятельности, работоспособности), истощение организма, хирургические вмешательства. Местные причины: воспаление СОПР, постороннее тело в выводном протоке железы, лимфаденит, отит, гайморит.
Клиника неэпидемического паротита
Клиника неэпидемического паротита достаточно колоритная. Пациент сетует на наличие боли (переживание, связанное с истинным или потенциальным повреждением ткани) и припухлости почаще в области одной железы. Температура тела выше 39 С. Потом отекает вся околоушная область, оттопыривается мочка уха, возникает затруднение глотания и дыхания, а вослед за сиим возникает ксеростомия. Из-за отека сглаживается кожа в области внешнего уха, сдавливается слуховой проход, понижается слух. При массировании железы возникает мутный либо гнойный экссудат. Воспаление наращивается 3-4дня, потом острые воспалительные реакции спадают, в области железы длительное время сохраняется уплотнение.
Различают 3 формы острых неэпидемических паротитов: катаральную, гнойную, гангренозную.
Гнойная форма характеризуется интенсивной рвущей болью (неприятного сенсорного и эмоционального переживание, связанное с истинным или потенциальным повреждением ткани или описываемое в терминах такого повреждения). Это происходит из-за скопления гноя, образующегося из распада железистой ткани (Строение тканей живых организмов изучает наука гистология), под капсулой железы. С течением времени может образоваться свищ в внешнем слуховом проходе, дальше распространяться в окологлоточное место с образованием окологлоточной флегмоны, прямо до медиастинита.
Для гангренозной формы характерен широкий некроз такни и развитие медиастинита, тромбозов, флебитов, сепсиса.
Исцеление неэпидемического паротита
Исцеление неэпидемического паротита на исходной стадии ограниченное. Назначают щадящую диету, УВЧ, сухое тепло и компрессы на базе димексида, антивосполительных средств, лекарств. Показаны сульфаниламидные препараты внутримышечно и антибиотико-новокаиновые блокады подкожно и со стороны полости рта по ходу выводного протока.
При томном состоянии назначают лекарства любые 3 часа. Также неплохой эффект дают промывания выводных протоков химотрипсином. При гнойной форме исцеление хирургическое. Делают один разрез по углу челюсти, расслаивают ПЖК, околоушно-жевательную фасцию, а 2-ой разрез по краю скуловой дуги и ставят мелкие камешки.
Профилактика неэпидемического паротита
Профилактика неэпидемического паротита содержит в себе неплохую гигиену полости рта, предназначение слюногонных средств в случае ксеростомии и антисептических средств, которые выделяются через слюнные железы (фенилсалицилат, гексаметилентетрамин).
Приобретенный паротит
Острый паротит изредка хронизируется, потому приобретенный паротит почаще возникает как первичное болезнь.
Приобретенные паротиты классифицируются на 2 группы: паренхиматозные и интерстициальные.
Приобретенный паренхиматозный паротит
Приобретенный паренхиматозный паротит часто протекает бессимптомно. Но клиника бывает различной. Пациенты могут сетовать на припухлость, боль (физическое или эмоциональное страдание, мучительное или неприятное ощущение) в области железы, вкус гноя во рту. Болезнь продолжается длительно, временами обостряясь. Почаще поражается одна железа.
Беспристрастно можем узреть припухлость железы с четкими контурами. Пальпация безболезненная, железа уплотненная, поверхность бугорчатая. При массаже железы – слюна с гноем.
Диагностика (процесс установления диагноза, то есть заключения о сущности болезни и состоянии пациента)
Для диагностики проводят контрастную сиалограмму. На сиалограмме можно узреть деформацию и/либо некроз протоков 2-4 порядка и паренхимы железы – на снимке полости, заполненные контрастным веществом. При прогрессировании заболевания (нарушения нормальной жизнедеятельности, работоспособности) полости соединяются, растут участки некроза прямо до замещения железистой ткани (Строение тканей живых организмов изучает наука гистология) фиброзной.
Радиосиалографический способ дозволяет выявить стадию заболевания (нарушения нормальной жизнедеятельности, работоспособности). На исходной стадии наблюдается резвое скопление радиоактивности. В стадии выраженных признаков – неспешное скопление. В поздней стадии радиоактивность низкая.
Также используют цитологический способ диагностики пунктата и секрета железы.
Исцеление приобретенного паренхиматозного паротита
Исцеление приобретенного паренхиматозного паротита представляет трудности из-за неспособности погибших тканей железы регенерировать. Потому задачка дантиста заключается в купировании заболевания (нарушения нормальной жизнедеятельности, работоспособности).
Железу бужируют глазными зондами и любой денек промывают смесями лекарств и массируют, освобождая от раствора и гноя до возникновения незапятанной слюны. Также протоки можно промывать химотрипсином, веществом калия йодида. Показаны новокаиновые блокады, рентгенотерапия.
При нередких рецидивах проводят погашение функции железы трехкратной инстилляцией этилового спирта с нарастающей концентрацией 60-80-96.
Хирургическое исцеление: паротидэктомия, экстирпация околоушного протока+денервация ушно-височного нерва.
Приобретенный интерстициальный паротит
Приобретенный интерстициальный паротит составляет 10% приобретенных форм паротита. Болезнь характеризуется разрастанием междольковой соединительной ткани (Строение тканей живых организмов изучает наука гистология) без некроза паренхимы.
Клиника
Пациенты сетуют на припухлость в области железы, периодическое покалывание и боль (физическое или эмоциональное страдание, мучительное или неприятное ощущение). Почаще поражаются 2 железы.
Беспристрастно дерматологические покровы не изменены, пальпация безболезненная, железа мягенькая. Слюна незапятнанная, но наблюдается гипосаливация, функция железы снижена. При прогрессировании заболевания (нарушения нормальной жизнедеятельности, работоспособности) слюноотделение прекращается, происходит слущивание эпителия (Эпителий лат. epithelium, от др.-греч. – — сверх- и — сосок молочной железы) выводных протоков.
На сиалографии определяется сужение протоков, их контуры точные.
Исцеление проводят рентгенотерапией – 0,6-0,9 Гр любые 2-3 денька. Также назначают пирогенал (противосклеротическое действие) и галантамин (улучшение функции железы).
Воспаление слюнной железы
Короткое описание трудности
Для начала несколько слов о том, что такое слюна, и какова ее функция. На поверхности слизистой оболочки ротовой полости имеется три пары огромных слюнных желез и огромное количество наиболее маленьких протоков, которые вырабатывают специфичный секрет – слюну. Она нужна нам для обычного протекания действий пищеварения, а именно, для смачивания и размягчения жестких кусочков еды, формирования пищевого комка и проглатывания еды. Воспаление слюнной железы приводит к тому, что она перестает делать возложенные на нее задачки. Как следствие, возникают трудности с выработкой секрета и трудности с проглатыванием еды. Из данной статьи вы узнаете о том, почему начинает развиваться воспаление слюнной железы, к каким последствиям он приводит и как с ним биться.
Типология воспалений (Воспаление (лат. inflammatio) — это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение клеточных структур организма или действие патогенного раздражителя и проявляющийся в реакция) слюнных желез
В ротовой полости человека имеется три пары больших желез. Более нередко у пациентов диагностируется воспаление околоушной слюнной железы, которое вызывается причинами эпидемического и неэпидемического нрава. В медицине данное болезнь носит заглавие «паротит», и конкретно о нем мы желаем побеседовать наиболее тщательно. Эпидемическое воспаление слюнной железы, предпосылки которого отлично известны и исследованы – это обширно распространенное вирусное болезнь – свинка. От человека к человеку зараза передается воздушно-капельным методом. Воспалительный процесс сопровождается отеком (Отёк лат. oedema — избыточное накопление жидкости в органах) слюнной железы и повышением ее размеров. Почаще всего воспаление слюнной железы поражает малышей, но записанно много случаев, когда от нее мучались взрослые люди. При соответствующем уходе, прогноз исцеления инфекции (Термин означает различные виды взаимодействия чужеродных микроорганизмов с организмом человека) подходящий, но лучше совершенно не допускать ее распространения, для что нужно впору изолировать заболевших и придерживаться противоэпидемического режима.
Неэпидемический паротит слюнной железы проявляется вследствие закупорки выводного протока посторонними телами, травм, слюнокаменной заболевания. Данная форма заболевания (нарушения нормальной жизнедеятельности, работоспособности) может также появиться опосля операционного вмешательства и перенесенных зараз (энцефалита, тифа, пневмонии, гриппа). Если у человека развивается неэпидемическое воспаление слюнной железы, симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) появляются в виде болезненной припухлости в области ушной раковины, покраснения кожи, оттопыренной мочки уха. Слюна обычной смеси не выделяется. Заместо нее находится мутный секрет либо гнойная жидкость. Часто воспаление слюнной железы сопровождается увеличением температуры тела прямо до 39-40 градусов и болями при глотании. Другой раз нездоровому даже тяжело открывать рот из-за мощных болей в области воспаления.
Отметим, что неблагоприятные симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) могут пропасть сами собой опосля стихания острой воспалительной реакции. Но не стоит возлагать на фортуну. При диагнозе воспаление слюнной железы, исцеление обязано вестись в комплексе, с соблюдением всех установленных правил и процедур. В неприятном случае, нарастание воспалительного процесса способно привести к гнойному расплавлению части железы и иным суровым отягощениями.
Выше мы упомянули о том, что почти всегда у человека развивается воспаление околоушной слюнной железы, но при паротите также могут пострадать подъязычные и подчелюстные слюнные железы. И в первом, и во 2-м вариантах болезнь имеет томные последствия в виде воспалений (Воспаление (лат. inflammatio) — это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение клеточных структур организма или действие патогенного раздражителя и проявляющийся в реакция) яичек, нервишек, мозговых оболочек, почек, поджелудочной железы.
Воспаление слюнной железы – исцеление заболевания (нарушения нормальной жизнедеятельности, работоспособности)
До этого всего, разглядим исцеление острой формы воспаления слюнной железы. Оно основывается на применении средств, усиливающих слюноотделение. Клиентам назначается прием однопроцентного раствора пилокарпина либо двухпроцентный раствор йодистого калия. Сразу с сиим осуществляется бактерицидная терапия (Терапия от греч. [therapeia] — лечение, оздоровление), и проводятся физиотерапевтические процедуры. Воспаление слюнной железы, симптомы (Симптом от греч. — случай, совпадение, признак — один отдельный признак, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности) которого свидетельствуют о гнойном расплавлении части железы, нуждается в хирургическом лечении (процесс для облегчение, снятие или устранение симптомов и заболевания). При всем этом оперативное вмешательство быть может ориентировано как на извлечение постороннего тела, приведшего к грустным последствиям, так и на удаление всей слюнной железы.
В случае с приобретенным воспалением слюнной железы, исцеление не приводит к полному излечению, но оно временно улучшает состояние человека и увеличивает свойство его жизни. В периоды обострения принимаются лекарства и средства, вызывающие завышенное слюноотделение. Хорошие результаты указывает гальванизация слюнных желез. Не считая того, докторы употребляют раствор пенициллина, йодлипол и новокаиновые блокады. Снова отметим, что рассчитывать на полное исцеление нездоровому не приходится, но бактерицидная терапия (Терапия от греч. [therapeia] — лечение, оздоровление) приносит свои плоды в виде улучшения состояния и предотвращения суровых осложнений.
Видео с YouTube по теме статьи: